Диагностика и лечение болезни Пейрони
 Болезнь Пейрони (БП) или фибропластическая индурация полового члена (ФИПЧ) – заболевание, характеризуемое фиброзной мультифокальной структурной дегенерацией белочной оболочки полового члена. ФИПЧ сопровождается образованием фиброзной неэластичной рубцовой ткани белочной оболочки и прилегающей кавернозной ткани и приводит к возникновению болезненных эрекций, искривлению эрегированного пениса, иногда – к эректильной дисфункции. Затруднение или невозможность проведения коитуса при болезни Пейрони, в свою очередь, приводит к стойкому нарушению психосексуального статуса мужчины.
Болезнь Пейрони (БП) или фибропластическая индурация полового члена (ФИПЧ) – заболевание, характеризуемое фиброзной мультифокальной структурной дегенерацией белочной оболочки полового члена. ФИПЧ сопровождается образованием фиброзной неэластичной рубцовой ткани белочной оболочки и прилегающей кавернозной ткани и приводит к возникновению болезненных эрекций, искривлению эрегированного пениса, иногда – к эректильной дисфункции. Затруднение или невозможность проведения коитуса при болезни Пейрони, в свою очередь, приводит к стойкому нарушению психосексуального статуса мужчины.
БП чаще встречается у мужчин старшей возрастной группы – от 40 до 70 лет, однако имеются сообщения о случаях возникновения заболевания и у молодых мужчин [В.Е. Мазо, 1985; M.K. Gelbard 1988; M.B. Lindsay 1991]. Распространенность нозологии, по данным M.B. Lindsay, составляет 0,4% [17], а с учетом субклинических и бессимтомных случаев заболевания – до 1% [26].
Патоморфология
История изучения заболевания продолжается более 250 лет, однако до настоящего времени ряд вопросов этиологии и патогенеза этой болезни остаются неясными. Существует несколько предлагаемых теорий в отношении происхождения БП. Это недостаток витамина Е, повышенный уровень серотонина [27], эндокринный дисбаланс [27], генетическая предрасположенность, что подтверждается наличием связи БП с контрактурой Дюпюитрена и HLA–B7 перекрестнореактивной группой антигенов [21,24]. Однако наибольшее распространение получила теория повторной травмы сосудов полового члена, которую предполагал еще сам Пейрони [28]. Последняя стимулирует аутоимунную реакцию, приводящую к замещению фиброзной тканью здоровых участков белочной оболочки кавернозных тел и как следствие – образованию «бляшек» Пейрони. Более подробно механизм можно представить таким образом: травма, нередко субклиническая, приводит к отложению фибрина, что, в свою очередь, активизирует фибробласты с последующей клеточной пролиферацией, повышением сосудистой проницаемости, стимуляцией хемотаксических факторов воспалительных клеток (гистиоцитов). Возникает процесс воспаления, индурации и накопления фибрина между слоями белочной оболочки [10]. Данныймеханизм является частью нормального процесса заживления. Однако уникальная анатомия белочной оболочки, состоящей из нескольких слоев плотной и маловаскуляризированной соединительной ткани, является своеобразной «ловушкой» для воспалительной реакции, затягивая процесс на месяцы и годы. Время, в течение которого образуется рубцовая ткань, длится примерно 1–1,5 года, приводя к дегенерации коллагеновой ткани и матриксных основ оболочки вследствие избыточной активности фибробластов. При гистологическом исследовании отмечается дезорганизация слоев белочной оболочки, уменьшение и дефрагментация эластина [14], а также периваскулярная инфильтрация в прилегающей к белочной оболочке области, хотя она не является постоянной. В бляшках обнаруживают коллагеновые волокна (в основном III типа) с расположенными между ними фибробластами, малое число кровеносных сосудов и эластических волокон, может быть хрящевая метаплазия, а также дистрофическая кальцификация [7].
Клинические признаки и классификация БП
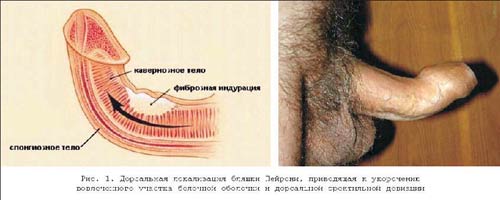
Клиническая картина БП была впервые описана в 1743 г. Франсуа Жиго де ла Пейрони и хорошо известна широкому кругу клиницистов. Проявляющиеся симптомы БП включают: наличие пальпируемой бляшки –78–100%, искривление пениса – 52–100%, болезненные эрекции ~ 70% [27]. В начальной стадии заболевания больные обычно жалуются на боли в половом члене при эрекции. Для более поздних стадий характерно наличие искривления полового члена при эрекции, затрудненность и даже невозможность проведения полового акта, а также появление фиброзных бляшек, выявленных при пальпации полового члена. Естественное развитие БП может быть различным. Активная фаза заболевания длится от 6 до 18 месяцев, после чего происходит стабилизация процесса или спонтанное регрессирование симптомов. Размеры бляшек Пейрони колеблются от нескольких миллиметров до нескольких сантиметров, что в среднем составляет от 1,5 до 2 сантиметров [27]. В зависимости от локализации бляшки различают: дорсальное, вентральное, латеральное и комбинированное искривление полового члена (рис. 1).
В литературе доминирует мнение, что причиной эректильной дисфункции у больных БПявляются гемодинамические нарушения полового члена [9]. Артериальная недостаточность кавернозных тел может быть результатом как компрессии сосудов бляшкой, так и следствием аутоиммунных васкулитов и периваскулитов, возникающих при микротравмах белочной оболочки. Исследования кровотока полового члена у многих пациентов с БП показали связь с вено–окклюзивной дисфункцией. Предполагается, что венозная утечка происходит через зоны вовлечения в процесс белочной оболочки, определяя патофизиологический механизм потери ригидности полового члена. Принято считать, что уменьшение эластичности белочной оболочки в области бляшки препятствует нормальной компрессии вен во время эрекции. Существует несколько вариантов классификаций БП.
Согласно классификации, предложенной В.Е. Мазо [3], фибропластическая индурация полового члена имеет 4 стадии: На I стадии заболевания бляшка на белочной оболочке не определяется. Единственным проявлением болезни являются боли при эрекции. II стадия процесса характеризуется образованием фиброзно–эластической бляшки на белочной оболочке. На III стадии при гистологическом исследовании бляшки обнаруживают коллагеновые волокна. В IV стадии заболевания происходит кальцификация бляшек.
В ряде публикаций выделяются 2 периода течения БП: болевой и функциональный . Во время 1–го периода больные жалуются на боли как во время, так и вне эрекции. В этот период другие признаки заболевания отсутствуют. Реже болезнь протекает бессимптомно и поводом обращения к врачу служит лишь пальпируемое образование. второй период характеризуется появлением искривления полового члена при эрекции, что в совокупности с болями может препятствовать половому акту. На более поздних стадиях заболевания могут возникать нарушения эрекции вследствие гемодинамических или нейрогенных причин. Iacono F., Barra S. и соавт . (1993) предлагают разделять течение фибропластической индурации на 3 периода по длительности процесса: до 6 месяцев, от 7 до 12 месяцев и свыше 12 месяцев от начала заболевания [18]. Принято считать, что в течение первых 6 месяцев происходит стабилизация патологического процесса. Для этого периода характерно спонтанное исчезновение боли [27]. Однако отдельные наблюдения прогрессирования заболевания в более поздние сроки не позволили вышеуказанному подразделению считаться общепринятым. Классификация БП Горпинченко И.И. и Гурженко Ю.Н. (2002) подразделяет заболевание по клиническим стадиям, течению, проявлениям, локализации бляшки, направлению искривления, наличию осложнений и сопутствующих заболеваний [1].
По стадиям заболевания (табл. 1).
По протеканию: 1. Медленно прогрессирующая форма 2. Быстро прогрессирующая форма
По клиническим проявлениям: I. Боль: 0 – отсутствие, 1 – незначительная боль во время эрекции, 2 – значительная боль, затрудняющая половую жизнь, 3 – боль во время эрекции и без эрекции. II. Искривление: 0 – отсутствие, 1 – до 30° (без ограничения половой жизни), 2 – до 60° (ограничивающее половую жизнь), 3 – больше 60° (невозможность половой жизни). III. Уплотнение: 0 – отсутствие, 1 – до 1 см в диаметре, 2 – размеры 1–3 см, 3 – более 3 см.
По локализации бляшки: 1. У корня полового члена. 2. В области ствола полового члена. 3. У головки полового члена.
По направлению искривления: 1. Дорсальное. 2. Латеральное. 3. Дорсолатеральное левое. 4. Дорсолатеральное правое.
По наличию осложнений: 1. С сохранением эректильной функции. 2. С нарушением эректильной функции.
По наличию сопутствующих заболеваний: 1. С наличием сопутствующих заболеваний. 2. Без сопутствующих заболеваний.
Диагностика
Обычно диагноз БП устанавливается на основании жалоб больного, данных анамнеза и результатов физикального обследования, включающего пальпацию полового члена. Целью первичного диагностического обследования является определение размеров, локализации и плотности бляшки, оценка эректильной функции и стадии заболевания. На втором этапе диагностического поиска производится мониторная оценка эффективности лечения и динамики заболевания.
Дифференциальную диагностику БП проводят с такими заболеваниями, как врожденное искривление полового члена, обусловленное различными аномалиями развития, тромбоз дорсальной вены полового члена, посттравматический кавернозный фиброз, вторичные сифилитические поражения, эпителиоидная саркома, а также деформация полового члена, связанная с метастазированием опухолей из других органов. В настоящее время с диагностической целью при БП применяются следующие инструментальные методы исследования:
- Ультразвуковое исследование (УЗИ), включающее в себя рутинное УЗ– исследование в серошкальном режиме полового члена, допплерографию сосудов полового члена, на фоне фармакостимулированной эрекции.
- Рентгенологические тесты , влючающие обзорную рентгенографию полового члена в мягких лучах, кавернозографию, рентгеновскую компьютерную томографию (КТ).
- Магнитно–резонансная томография полового члена (МРТ).
Естественно, каждая из вышеперечисленных методик имеет определенные показания и ограничения в каждом конкретном клиническом случае. Обзорная рентгенография полового члена позволяет визуализировать бляшку только при наличии областей ее кальцификации. С учетом относительно невысокой информативной ценности данного метода обследования, особенно на ранних стадиях заболевания, а также лучевой нагрузки на организм мужчины, рентгенографию полового члена рекомендовано использовать лишь для дифференциальной диагностики БП. Кавернозография позволяет оценить степень распространения патологического процесса лишь при выраженных дефектах наполнения контрастным веществом кавернозных тел, а также используется с целью исследования венозной гемодинамики полового члена. Однако, принимая во внимание инвазивность и лучевую нагрузку, данное обследование следует применять лишь в спорных и сомнительных клинических случаях.
Ультразвуковое обследование в настоящее время является методом выбора в диагностическом обследовании при БП, т.к. оно позволяет выявить локализацию, размеры и области кальцификации фиброзных индураций белочной оболочки пениса, выгодно отличаясь своей неинвазивностью и невысокой материалоемкостью (рис. 2).
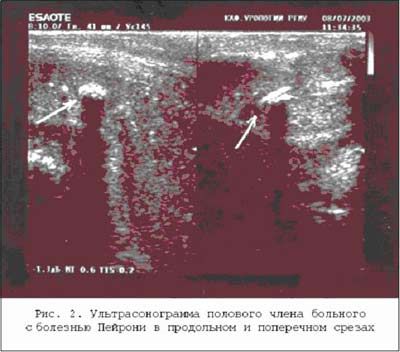
Однако ультразвуковое исследование не всегда дает качественное изображение, особенно на ранних стадиях заболевания, когда преобладающими являются воспалительные изменения. В этом случае магнитно–резонансная томография с контрастированием может давать дополнительную информацию. Ультразвуковая допплерография полового члена, определяющая количественные показатели кровотока в артериях полового члена с целью выявления и качественной оценки эректильной дисфункции, является сегодня необходимым и обязательным инструментальным методом обследования пациентов с БП. Д.Г. Дмитриев и О.В. Пермякова считают, что в диагностике эректильной дисфункции БП следует использовать анкетирование с оценкой международного индекса эректильной функции, допплерографию и электромиографию полового члена, поскольку эректильные нарушения при этом заболевании имеют мультифакторную природу. По их данным, у всех больных с БП происходит генерализованное поражение вегетативной иннервации полового члена.
В гистологических препаратах белочной оболочки и кавернозной ткани обнаруживается уменьшение плотности и истончение нервных терминалей в обоих кавернозных телах [2]. Значительной информативной ценностью обладает магнитно–резонансная томография благодаря высокому пространственному разрешению и возможности получения мультипланарных изображений. Применение парамагнитных контрастных средств существенно расширяет диапазон диагностических возможностей МР–томографии, повышая ее чувствительность и специфичность [5]. При использовании контрастного препарата очаговое повышение интенсивности МР–сигнала свидетельствует об активном воспалении, и соответственно дает возможность получить информацию относительно активности воспаления в зоне бляшки и прилегающей кавернозной ткани при БП (рис. 3,4).
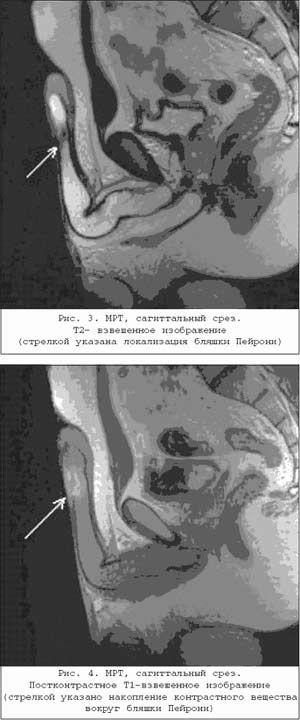
Это определяет значимость этого исследования для выбора лечебной тактики при БП, так как наличие области воспаления в зоне «бляшки Пейрони» объективно свидетельствует об активной стадии заболевания. Оперативное лечение таким больным не показано и следует ожидать эффектаот комплексной консервативной терапии этих пациентов. Однако в связи со сложностью и высокой стоимостью ЯМР–исследование не всегда используется в клинической практике при обследовании больных с БП.
Степень выраженности клинических проявлений и морфологических изменений полового члена в настоящее время позволяет рассчитать спиральная компьютерная томография полового члена . Этот современный метод обследования позволяет определить биомеханические характеристики поврежденного полового члена, такие как плотность патологических участков, степень ассиметрии при расчете площадей поперечных сечений кавернозных тел, нагрузку на соседние неповрежденные участки белочной оболочки (рис. 5,6).
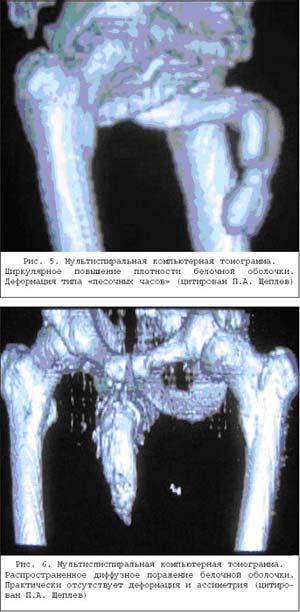
Даная информация важна в определении объема оперативного вмешательства и подбора трансплантантов, применяемых для корпоропластики при БП. Однако исследования в этом направлении еще продолжаются [6].
Лечение
Несмотря на наличие большого количества терапевтических и хирургических методов лечения БП, выбор метода лечения данного заболевания является дилеммой для практикующего уролога. Обусловлено это не только отсутствием полной ясности в отношении этиопатогенеза БП, но также ограничением диагностических возможностей при определении стадии заболевания и установления активности процесса. Консервативная терапия назначается больным с БП как в активной воспалительной стадии заболевания с лечебной целью, так и в стадии стабилизации процесса профилактическим курсом на 6 недель. Первым методом консервативного лечения БП было применение минеральной воды Barege и ртутных мазей, предложенное еще F. Peyronie. Он описал 3 больных, которые таким образом избавились от искривления полового члена при эрекции. С того времени консервативное лечение (оно может быть общим и местным) получило широкое распространение. На сегодняшний день не существует общепринятой схемы комплексной консервативной терапии БП. При консервативном лечении БП используют назначение пероральных препаратов, введение препаратов в область индурации белочной оболочки и различные физиотерапевтические методики.
Использование пероральных препаратов для лечения БП началось в 1948 г, когда. Scott и Sardino сообщили о лечении 23 больных БП витамином Е (токоферолом) с антиоксидантными свойствами. Было показано, что недостаток витамина Е может спровоцировать обострение аутоиммунных и лимфопролиферативных процессов [26]. Несмотря на отсутствие контролируемых исследований, демонстрирующих эффективность витамина Е, в настоящее время витамин Е остается основным препаратом в терапии БП .
Наряду с этим отечественные и зарубежные авторы сообщают о пероральном использовании таких препаратов, как тамоксифен, аминобензоат калия, прокарбазин, колхицин (табл. 2). Внутриочаговое введение различных агентов в виде инъекций и ионофореза было предложено в качестве менее инвазивного лечебного метода по сравнению с операцией. С этой целью в настоящее время по данным разных исследователей (табл. 2) применяют:
- Гормональные препараты (кортизон, гидрокортизон, триамцинолон, дексаметазонпаратиреоидный гормон), подавляющие производство коллагена фибробластами. Однако этот эффект непредсказуем и может приводить к местной тканевой атрофии. Кроме того, эти инъекции затрудняют впоследствии оперативное вмешательство, делая более сложным последующее разделение листков ткани между фасцией Buck и белочной оболочки.
- Ферментативные препараты (лидаза, коллагенеза), изменяющие содержание коллагена в бляшке.
- Противоспалительный металлопротеин с супероксиддисмутазной активностью. Несмотря на выраженное улучшение симптоматики при введении орготеина на избранной группе больных БП с тяжелой симптоматикой, в настоящее время препарат запрещен для использования в медицинской практике в США и ряде европейских стран ввиду высокой токсичности.
- Антагонист кальциевых каналов (верапамил), способствующий повышенной секреции коллагеназ внеклеточного матрикса, снижению синтеза коллагена и фибронектина, угнетению пролиферации фибробластов.
- Интерфероны (–альфа–2 ? , –бетта, –гамма), дозозависимоснижающие степень пролиферации фибробластов, выработку межклеточного коллагена, усиливающие выработку коллагеназы.
Из физиотерапевтических процедур положительный эффект был отмечен при использовании комбинированной магнитолазерной терапии и ультразвуковой терапии, а также дистанционной ударно–волновой терапии в составе комбинированной терапии БП. До сих пор встречаются единичные работы о благоприятных результатах радиотерапии низкими дозами в консервативном лечении болезни Пейрони. Хотя ранее многие исследователи неоднократно доказывали низкую эффективность этих видов лечения и высокую вероятность развития серьезных осложнений, таких как ожоги и изъязвления кожи, эректильная дисфункция, нарушения функции половых желез. В целом на данный момент не существует какой–либо методики терапевтического лечения БП, которая обеспечивала бы надежное излечение. По–видимому, в основном это обусловлено неполным пониманием основ патофизиологии заболевания.
Хирургическое лечение БП применяется в следующих случаях: длительность заболевания не менее 1 года, активность воспалительного процесса должна быть стабилизирована на протяжении не менее трех месяцев, наличие затруднений при попытке проведения полового акта. В 1965 году Несбит описал метод хирургической коррекции искривления пениса. Его оригинальная методика до сих пор имеет большую популярность. Согласно методике Несбита выполняется циркумцизия на 1 см ниже головки пениса, и половой член обнажается до основания. Индуцируется артифициальная эрекция, выполняется одиночный эллипсовидный разрез на белочной оболочке от 0,5 до 1,0 см в ширину и в половину окружности пениса на стороне, противоположной искривлению. Ушивается дефект нерассасывающимися нитями. Осложнениями, наблюдающимися после операции Несбита, являются повреждение уретры, потеря чувствительности головки и тела пениса, гематомы, задержка мочи.
Постоянное осложнение операции Несбита – укорочение полового члена. В середине 80–х гг. XX века были предложены несколько модификаций операции Несбита. А.Ф. Даренков и Jonas предложили модификацию операции Несбита – вместо удаления лоскутов белочной оболочки создается ее дупликатура посредством инвагинации, без вскрытия кавернозных тел. Существенный недостаток этой операции – укорочение пениса.
Другим осложнением, связанным с пликацией при использовании нерассасывающихся нитей, являются гранулемы, которые формируются на концах нитей, оставленных после их обрезания, в результате чего они пальпируются под кожей. При использовании рассасывающихся материалов искривление восстанавливается. Mufty и соавт. предложили решение этой проблемы путем наиболее возможного короткого обрезания концов нитей и осторожного покрытия их фасцией Бука [20].
В России применяется операция по модификации Jonas–Щеплева. На белочную оболочку по контрлатеральной поверхности кавернозных тел накладывают отдельные укорачивающие проленовые швы в форме эллипса для коррекции деформации. Devine и Horton в 1974 году предложили свой оригинальный способ хирургического лечения БП [11]. Согласно их методике, модифицированной в 1991 г., фиброзная бляшка иссекалась и дефект белочной оболочки закрывался аутодермой. Обычно трансплантат брался с области передней верхней подвздошной ости. После операции в течение двух недель эрекции были нежелательны. С этой целью использовались поддерживающие дозы диазепама или амилнитрита. Из 50 пациентов, описанных Wild и соавт., 84% отмечали отсутствие искривления и болезненной эрекции после выполнения операции по пересадке кожного лоскута. Однако использование кожного лоскута в хирургическом лечении пациентов с БП позже было отвергнуто вследствие развития эректильной дисфункции в послеоперационном периоде, хотя косметические результаты были отличными. Механизм этого состояния до сих пор остается не изученным. Иссечение бляшки при БП с имплантацией синтетического лоскута было впервые предложено в 1982 году Lowe и соавт. Дефект белочной оболочки был укрыт дакроном (Dacron) – инертным материалом, используемым в сосудистой хирургии на протяжении многих лет. Хотя лоскуты из Dacron и других синтетических материалов имеют преимущества перед аутологичнымитканями (кожа и твердая мозговая оболочка), очень важно помнить, что Dacron и другие синтетические материалы (Dexon, Gore–tex) – это чужеродные организму субстанции, на которые может возникнуть воспалительная и аллергическая реакции. Волокна Dexon гипотетически служат основой для образования растущих коллагеновых волокон.
Ganabathi и соавт. описали 16 пациентов с болезнью Пейрони, у которых бляшка была удалена хирургическим путем и замещена политетрафлюороэтиленовым (Gore–Tex) лоскутом. Все пациенты сохранили нормальную эректильную функцию после операции. В качестве лоскутов для замещения дефекта белочной оболочки после иссечения фиброзной бляшки разными авторами были предложены следующие материалы: большая подкожная вена, бычий перикард, человеческий лиофилизированный перикард и Аллодерм (человеческий дермальный синцитий). Gulino G. и соавт. сообщали о результатах лечения пациентов со значительным искривлением полового члена (более 40) и нормальной эректильной функцией с использованием вышеперечисленных лоскутов. Все лоскуты были фиксированы к белочной оболочке обвивным рассасывающимся швом. Tom Lue предложил свою методику укрывания дефекта белочной оболочки, где в качестве лоскута используется участок большой подкожной вены. В качестве лоскута использовался участок вены на лодыжке или в области паха. Дополнительная коррекция искривления полового члена проводилась путем наложения пликационных швов. В результате у 41 пациента (80%) наблюдался хороший косметический результат, у 4 из них сохранялось искривление полового члена. У 10 пациентов наблюдалось укорочение полового члена. У 4 пациентов после операции отмечалась эректильная дисфункция. Широко распространена в клинической практике установка пенильных протезов у мужчин с БП и эректильной дисфункцией. Пенильные протезы иногда исправляют искривление пениса без иссечения или рассечения бляшки. Установление пенильных имплантантов сопровождается риском инфицирования при установке.
Статья найдена на сайте MedLinks.ru




